糖尿病 シックデイ 高齢者
- 糖尿病
シックデイ Sick Day の時は糖尿病の薬はどうすればいいのか
そもそも シックデイとは
糖尿病の方が、感染症などで発熱、嘔吐、下痢、食欲不振で食事が摂れない状態のことを指して言います。極端に調子の悪い日のことです。
水分が摂れないので脱水になりやすく、身体の中のバランスが崩れて好ましくない状態を作り出します。
脱水になり、電解質異常が起こり乳酸アシドーシスなどを発症しやすくなるのです。
特に高齢者はこの状態になりやすいので要注意です。(高齢者:65歳以上)
食欲が無くても水分摂取はしっかりとしてください。
摂取する水分は何でも良いです。(アルコールはダメです)
お茶、スープ、トマトジュース、牛乳、経口補水液、スポーツドリンク、みそ汁、などでも大丈夫です。
食事が摂れない、高熱、嘔吐、下痢

乳酸アシドーシス
ケトアシドーシス
乳酸アシドーシスとは
アシドーシスとは血液が酸性になるために、循環器、呼吸器、など全身状態が悪化し、昏睡などもおこすこともある病態です。
アシッド(酸)が多くなるためアシドーシスと命名されています。酸素不足、薬の副作用、肝障害、癌などが原因となります。
体内の酸素供給が不足すると、身体は酸素を用いずにエネルギーを生み出します。これを嫌気解糖と呼んでいます。
嫌気解糖が進むと過剰な乳酸が生成され、血液が酸性に傾いて乳酸アシドーシスとなります。
また、
肝障害、糖尿病、がん等の全身疾患が原因でもアシドーシスは起こります。
ビグアナイド薬などの薬剤でも起こります。
腎機能が低下している糖尿病でビグアナイド薬を使用すると血中の乳酸が増え、その結果乳酸アシドーシスとなりやすくなります。
乳酸アシドーシスは命を落とす危険があり、致死率は50%近くあります。
入院を考慮する状態
嘔吐、下痢が止まらず食物摂取不能のとき
高熱が続き、尿中ケトン体が強陽性、血糖が350mg/dl以上のとき などです。
シックデイの時の内服薬はどうする?
原則、減量か中止で主治医と相談をしておいてください。事前に決めてもらうのが安心です。
乳酸アシドーシスのリスクが上昇する薬としては、ビグアナイド薬(メトグルコ®など)が挙げられます。
SGLT2阻害薬(スーグラ®、ジャディアンス®、など)は脱水を助長し、ケトアシドーシスを起こす可能性があります。
この2剤(ビグアナイド、SGLT2阻害薬)はシックデイの時は中止です。
その他、インスリン分泌促進剤のSU剤(アマリール®など)は食事の量によって減量します。食事が全く摂れない時は中止が良いでしょう。
インスリンはどうする
2型糖尿病でインスリンを使用している場合は、インスリンを減量を考えてください。
その中でもインスリンには大きく分けると持効型、中間型、即効型があり、持効型や中間型は中止をしないことが原則となります。
これは内因性インスリン(自分の膵臓から分泌されているインスリン)分泌が低下して外因性インスリン(身体の外から与えられるインスリン)に依存している状態でインスリン注射を中止すると危険な状態になるからです。
一方、即効型インスリンは食前ではなく、食後に注射をするようにしてください。
食事量が一定でない場合は食べた糖質の量に合わせてインスリンを使いたいからです。
2型糖尿病の第1選択薬
我が国で一番多く使われている血糖下降薬は、DPP-4阻害薬、ビグアナイド薬、SGLT2阻害薬です。
心不全症状がある場合はSGLT2阻害薬を使うことが推奨されています(日本循環器学会、日本糖尿病学会)。
タンパク尿(アルブミン尿)を伴う慢性腎臓病の進行抑制にはSGLT2阻害薬、蛋白尿の無い慢性腎臓病にはGLP-1受容体作動薬の使用を推奨しています(米国糖尿病学会)。
2型糖尿病の薬物療法は、
・インスリンの適応の有無
・HbA1c目標値の決定
・肥満(インスリン抵抗性)、非肥満(インスリン分泌不全)
に分類して決定していきます。
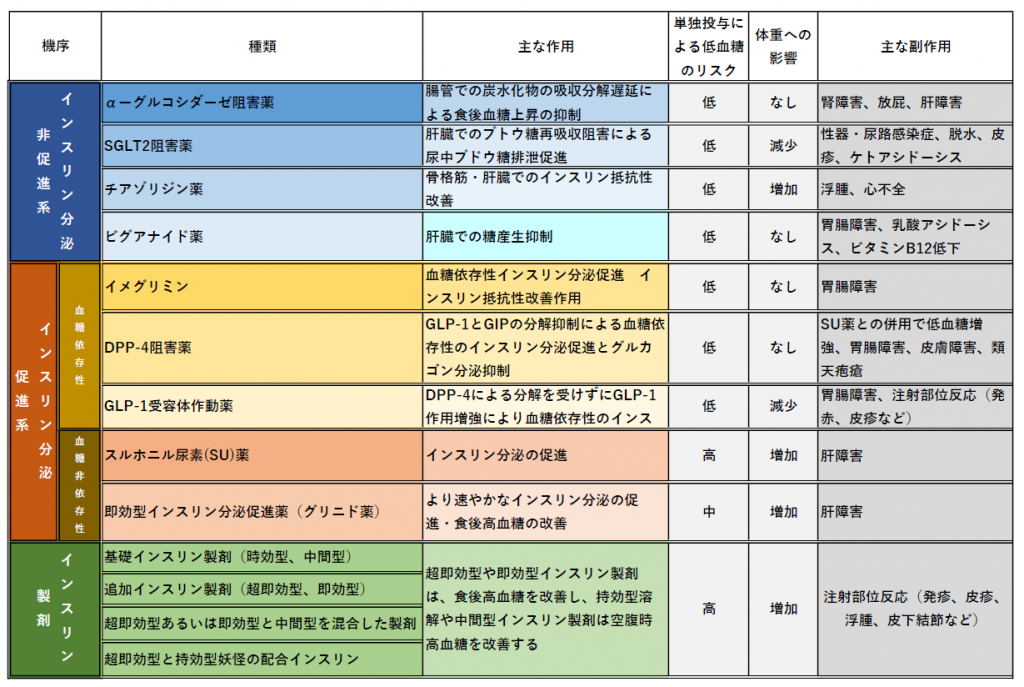
血糖降下薬の分類
血糖下降薬はインスリン分泌促進系、インスリン分泌非促進系、インスリン製剤に大きく分類されます。
この中で低血糖を起こしやすいものは、インスリン分泌促進薬です。
SU薬、グリニド薬等がこの仲間です。これらは他の薬と比べて低血糖を起こしやすいのでシックデイの際は使用注意です。
インスリン分泌系の中でも、イメグリミン、DPP-4阻害薬、GLP-1受容体作動薬は血糖依存的に効果がでるので、低血糖を起こしにくいです。(血糖が高くなったときに薬が効くように作られている)
高齢者の特徴
高齢者は低血糖の症状が出にくいことが多いです。これは若年者に比べて高齢者は低血糖による交感神経刺激が弱く、自覚症状が出にくいからです。また血糖が更に低下すると中枢神経症状(反応性の低下)などが起こりますが、この症状も高齢者では遅れて発現します。
したがって、高齢者が低血糖を自覚してから意識レベルが低下するまでの時間が若年者に比べると早くなる、ということになりリスクが高くなります。
その為に、高齢者の血糖コントロール目標値は安全を考え、若年者に比べて高く設定されています。(認知機能や内服薬の種類によっても分類されています)
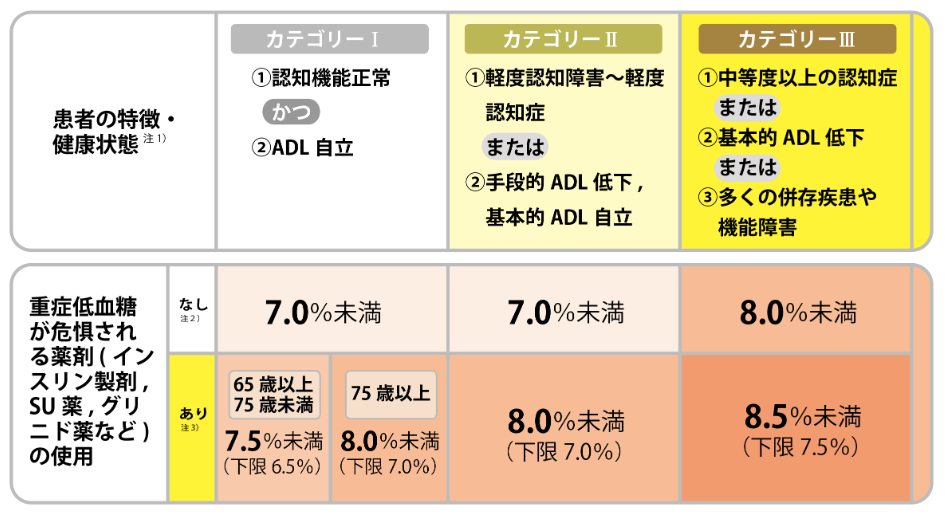
2型糖尿病の場合、重症低血糖は後期高齢者(75歳以上)に集中し、なおかつ使用している薬剤はSU剤が多いという報告もあります。
高齢者の薬の使い方
高齢者は体重に対して、脂肪量が多いために脂溶性薬物(脂肪に溶けやすい性質を持つ薬)が身体に蓄積しやすい。
また、身体の中の水分量が減少しているために水様性薬物(水に溶けやすい性質を持つ薬)の血中濃度が上昇しやすい。
高齢になるほど、腎機能が低下してくるために糖尿病薬の過量投与による副作用などが出やすいことなどがあるため、腎機能の定期的な評価は必須となります。
